Entenda o que torna esse procedimento uma opção moderna para quem vive com dor.
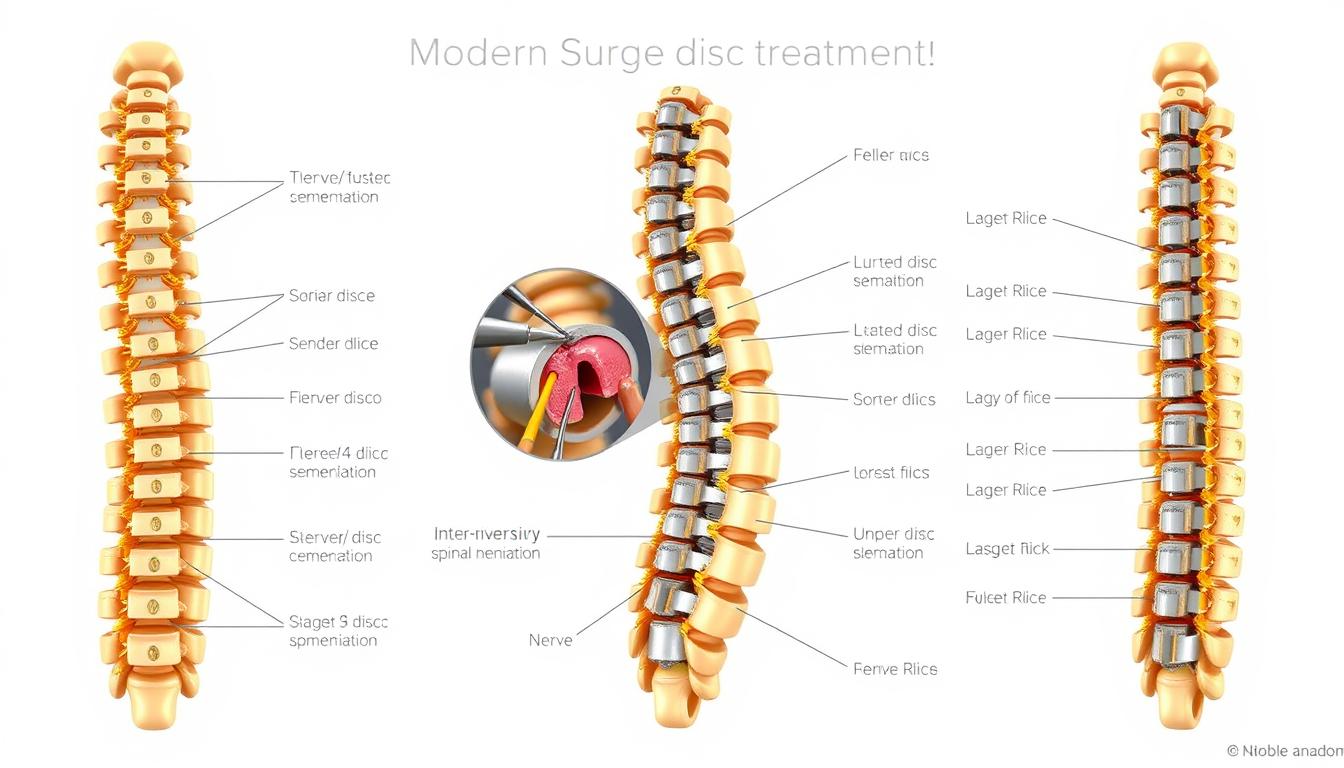
A endoscopia usa um endoscópio com microcâmera introduzido por uma incisão de 7 a 8 mm. Isso permite visualização ampliada da coluna vertebral e tratamento com menos trauma tecidual.
O procedimento acontece em centro cirúrgico, com mesa radiotransparente e raio‑X portátil para guiar cada passo. A equipe segue protocolos hospitalares para priorizar a segurança dos pacientes.
Como resultado, o paciente costuma ter menos dor pós‑operatória, alta no mesmo dia e retorno às atividades em 2 a 3 dias. Esses benefícios tornam a técnica atraente frente às técnicas tradicionais.
Para orientação personalizada, agende consulta com o dr. Marcus Torres Lobo, especialista em dor. Agende sua consulta agora mesmo: https://form.respondi.app/45MWxiHe.
Principais conclusões
- Procedimento minimamente invasivo oferece visualização precisa.
- Ambiente hospitalar e radiologia portátil aumentam a segurança.
- Recuperação costuma ser mais rápida e com menos desconforto.
- Indicações e limitações devem ser avaliadas por especialista.
- Agende consulta para avaliação individual e plano de tratamento.
Visão geral: por que a cirurgia endoscópica da coluna ganhou espaço no tratamento da dor
Uma mini‑incisão e uma câmera de alta resolução permitem intervenção precisa em áreas lesionadas da coluna. Isso reduz o dano muscular e preserva estruturas próximas, resultado que melhora a recuperação.
Indicações comuns incluem hérnia disco, estenose e doenças degenerativas. Em muitos casos, o paciente tem alta no mesmo dia e retorno às atividades em 2–3 dias, quando comparado a cirurgias convencionais.
A técnica minimamente invasiva oferece visualização direta da coluna vertebral. Esse detalhe facilita decisões pontuais e diminui complicações relacionadas ao acesso amplo.
O equilíbrio entre eficácia clínica e menor tempo de internação explica a adoção crescente. A indicação deve vir de um médico especialista, que avalia exames, sintomas e histórico.
Para quem busca alternativas com recuperação rápida e preservação muscular, a técnica assistida por canais mostra como tecnologia e método podem reduzir problemas associados a abordagens maiores.
- Vantagens: menor dor pós‑operatória e recuperação mais ágil.
- Limite: avaliação individual necessária para indicação correta.
Endoscopia da coluna: o que é e como o procedimento minimamente invasivo funciona
Por meio de uma cânula estreita, o cirurgião visualiza e trata compressões nervosas sem ampla exposição. O acesso usa uma pequena incisão de 7–8 mm e um endoscópio com microcâmera. As imagens aparecem em monitor de alta resolução para guiar todos os gestos.
No centro cirúrgico, o paciente fica em mesa radiotransparente. O uso de raio‑X portátil orienta a trajetória da cânula até o alvo. Assim, há controle e segurança durante o procedimento.
Conceito e passos essenciais
- Endoscopia: tubo fino com câmera e luz que permite ver estruturas neurais e ósseas.
- O cirurgião insere instrumentos pela cânula para descomprimir raízes nervosas e retirar fragmentos do disco.
- A técnica minimamente invasiva preserva músculos, reduz sangramento e inflamação, e favorece alta precoce.
- O fechamento limita‑se à pele; a sutura é simples e o curativo pequeno facilita os cuidados em casa.
Para saber mais sobre indicações e detalhes técnicos, consulte a página sobre endoscopia coluna.
Indicações: quando a cirurgia endoscópica é recomendada na coluna
A escolha do procedimento depende da correlação entre sintomas, imagem e resposta ao tratamento conservador. Em geral, a técnica é indicada quando há compressão nervosa documentada e a dor ou déficit funcional não cedeu com medidas clínicas.
Hérnia de disco: descompressão e remoção do material herniado
Hérnia disco sintomática com radiculopatia é uma indicação clássica. Em casos de disco extruso ou protruso, a meta é retirar o fragmento que pressiona a raiz, preservando tecido saudável.
Estenose espinhal: alívio da compressão do canal vertebral
Para estenose espinhal lombar ou cervical, o objetivo é alargar o canal e reduzir sintomas como formigamento, fraqueza e claudicação neurogênica ao caminhar.
Outras condições: artrose, fraturas selecionadas e dores irradiadas
Condições associadas — como artrose facetária com impacto radicular — podem ser tratadas quando o alvo é bem definido. Fraturas específicas e compressões por osteófitos também são abordáveis sob visão ampliada.
“Cada indicação exige avaliação individualizada: sintomas, ressonância e tentativa de tratamento conservador orientam a decisão.”
Importante: a técnica atende níveis lombar e cervical e é adequada para pacientes com dor irradiada cuja imagem confirma a origem. Para mais detalhes sobre indicação, veja as indicações para endoscopia de coluna.
- Critério: falha de tratamento clínico e correlação imagem‑sintoma.
- Abordagem: tratamento individualizado e avaliação de risco‑benefício.
Cirurgia endoscópica da coluna é segura?
Pequenas incisões e imagem intraoperatória concentram a intervenção no foco da dor, reduzindo agressão aos músculos e tecidos. Essa abordagem facilita alta no mesmo dia e contribui para uma recuperação mais rápida em muitos pacientes.
Fatores que aumentam a segurança: técnica minimamente invasiva e pequena incisão
A técnica minimamente usa acesso de 7–8 mm e visão ampliada. Isso diminui sangramento, risco de infecção e preserva estruturas ao redor da raiz nervosa.
Riscos e complicações possíveis e como são reduzidos
Possíveis complicações incluem infecção, hematoma, lesão neural e necessidade de reoperação. Essas situações são raras quando há seleção criteriosa de casos e equipe experiente.
- Padronização de passos e uso de imagem intraoperatória.
- Controle rigoroso de assepsia e monitoramento pós‑operatório.
- Consulta prévia com o médico para alinhar riscos e estratégias preventivas.
Contraindicações e casos que exigem outras cirurgias
Indicações que contraindicam o método incluem instabilidade vertebral importante, tumores extensos, infecções ativas e alterações anatômicas complexas. Nesses casos, outras opções cirúrgicas são mais adequadas.
“Transparência sobre riscos e benefícios e escolha de uma equipe experiente aumentam muito a segurança do procedimento.”
Benefícios para o paciente: menos dor, recuperação rápida e menor risco de complicações
A abordagem focal reduz inflamação local e acelera a retomada das atividades diárias. Isso ocorre porque a técnica provoca menos dano muscular e menor agressão aos tecidos da coluna.
Menos dor no pós‑operatório é um dos principais benefícios. Muitos pacientes relatam alívio já nas primeiras horas, com menor necessidade de analgésicos após cirurgia.
- Recuperação rápida: tempo recuperação curto, com retorno às tarefas leves em 2–3 dias em muitos casos.
- Baixo risco de complicações: incisões pequenas reduzem exposição tecidual e risco de infecção.
- Alívio para hérnia disco e estenose: descompressão precisa diminui a dor irradiada e melhora a função quase imediatamente.
A alta precoce melhora a qualidade de vida e facilita um protocolo de reabilitação objetivo. A técnica oferece cicatriz discreta e menor restrição funcional nas semanas iniciais.
“A trajetória de recuperação tende a ser mais ágil, com mobilidade orientada desde o pós‑operatório imediato.”
Plano de cuidados reforça medidas para manter a recuperação estável e prevenir recidivas. Em muitos cenários, a coluna pode alcançar alívio sustentado com menos intervenções adicionais.
Endoscopia x cirurgias tradicionais: principais diferenças que impactam no resultado
A comparação entre técnicas mostra diferenças claras no trauma tecidual e no tempo de recuperação. Isso influencia dor, mobilidade e necessidade de cuidados prolongados.
Tamanho da incisão, preservação muscular e menor trauma tecidual
A pequena incisão usada na endoscopia costuma ter 7–8 mm, muito menor que os cortes de abordagens abertas. Esse acesso reduz a tração e o descolamento muscular.
Menos agressão significa menos fibrose e menor risco de dor crônica. A técnica minimamente invasivo preserva estrutura e favorece função a longo prazo.
Tempo de internação, retorno às atividades e qualidade da recuperação
O tempo de internação costuma ser curto; muitos pacientes recebem alta no mesmo dia. O retorno às tarefas leves ocorre em 2–3 dias em casos bem indicados.
Comparado a cirurgias tradicionais, há menor uso de opioides, menos fisioterapia intensa inicial e quedas nas complicações de ferida e infecção. A precisão guiada por imagem torna o procedimento mais conservador e objetivo.
“Para casos selecionados, a diferença prática aparece na dor, na mobilidade e na confiança para retomar a vida ativa.”
- A pequena incisão diminui trauma e preserva musculatura da coluna.
- Recuperação mais rápida com menor tempo de internação.
- Taxas reduzidas de complicações relacionadas à ferida.
Pré e pós-operatório: como se preparar e o que esperar após o procedimento
Antes do procedimento, o paciente passa por uma avaliação clínica completa. São solicitados exames laboratoriais e de imagem para definir o plano de tratamento. Jejum de pelo menos 8 horas e revisão de medicamentos contínuos, como anticoagulantes e antidiabéticos, fazem parte da rotina e são orientados pelo médico.
Pré-operatório: exames, jejum e orientações sobre medicamentos
A anestesia pode ser local com sedação ou geral. A escolha é feita entre o cirurgião e a equipe de anestesia, levando em conta o quadro e preferências.
Leve exames atualizados ao hospital e siga instruções sobre suspensão de remédios. Questione dúvidas antes do procedimento para reduzir ansiedade.
Após cirurgia: alta precoce, reabilitação e tempo de recuperação
Horas após o procedimento muitos pacientes já conseguem sentar e caminhar com apoio. A mobilização precoce acelera a recuperação.
A alta no mesmo dia é possível quando os critérios clínicos são atendidos. Receba orientações sobre curativo, sinais de alerta e plano de controle da dor.
- A retomada de atividades leves costuma ocorrer em poucos dias.
- Fisioterapia pode ser indicada para fortalecer músculos e otimizar a estabilidade da coluna.
- Mantenha contato com a equipe; comunicação rápida ajuda a prevenir intercorrências.
“Um preparo claro e um seguimento estruturado melhoram os resultados e a confiança do paciente.”
Deseja avançar com avaliação e preparo? Agende uma consulta com o Dr. Marcus Torres Lobo, especialista em dor: https://form.respondi.app/45MWxiHe.
Quando procurar um especialista e agendar consulta
Procure avaliação especializada quando a dor na coluna interrompe o sono e limita tarefas diárias. Isso indica que a abordagem conservadora pode não ser suficiente e merece revisão diagnóstica rápida.
Sinais de alerta: dor persistente, déficit neurológico e impacto na rotina
Busque ajuda se notar:
- dor que não cede e atrapalha trabalho, sono ou atividades básicas;
- fraqueza, perda de sensibilidade progressiva ou mudança na marcha;
- dor irradiada para pernas ou braços que piora ao esforço;
- perda de qualidade de vida por limitação funcional significativa.
Agende uma consulta agora: Dr. Marcus Torres Lobo, especialista em dor
O dr. Marcus avalia exames, história clínica e fatores de risco para indicar o melhor caminho. Em alguns casos, a endoscopia coluna surge como opção após falha do tratamento clínico, quando há compressão neural documentada.
“Casos com sinais de alarme são priorizados para reduzir risco de progressão do quadro.”
Se você é um dos pacientes que busca orientação personalizada, agende consulta com o dr. Marcus pelo link: https://form.respondi.app/45MWxiHe. O médico explicará as condições possíveis e esclarecerá se o procedimento indicado é pertinente ao seu problema.
Conclusão
A adoção dessa abordagem tem mostrado benefícios em retorno funcional e menor internação.
Resumo: a endoscopia oferece visão direta com incisões mínimas, favorece recuperação e reduz complicações quando o caso é bem selecionado por um médico experiente.
Em hérnia e estenose espinhal, resultados consistentes aparecem com correlação clínica e imagem compatível. O tempo de recuperação costuma ser curto e o retorno às rotinas, mais rápido.
Se quer saber se este procedimento é indicado ao seu quadro, agende consulta com o Dr. Marcus Torres Lobo e tenha contato direto com a equipe: https://form.respondi.app/45MWxiHe.
FAQ
O que é a técnica minimamente invasiva com endoscópio para problemas na coluna?
É um procedimento que utiliza um endoscópio — uma câmera fina — inserido por uma pequena incisão para visualizar e tratar a região afetada da coluna vertebral. Permite remoção de material herniado ou descompressão de raízes nervosas com menor trauma aos músculos e tecidos.
Para quais condições essa técnica é indicada?
Indica-se em casos de hérnia de disco com compressão radicular, estenose espinhal localizada, dores irradiadas persistentes e, em alguns casos selecionados, artrose ou fraturas estáveis que geram dor neuropática. A avaliação individual define a melhor opção.
Quais são as vantagens para o paciente em relação às cirurgias tradicionais?
Oferece menor dor no pós‑operatório, pequena incisão, preservação muscular, menor sangramento, tempo de internação reduzido e retorno mais rápido às atividades. Isso resulta em recuperação funcional mais rápida e menor risco de aderências.
Quais riscos e complicações podem ocorrer?
Como todo procedimento, há riscos: infecção, sangramento, lesão nervosa transitória ou persistente e falha em resolver totalmente os sintomas. A seleção adequada do paciente e técnica cirúrgica experiente reduzem essas chances.
Quem não é candidato ideal para esse procedimento?
Pacientes com deformidades extensas da coluna, infecções ativas, instabilidade vertebral significativa ou hérnias muito extensas que exigem abordagem aberta podem precisar de técnicas alternativas.
Como é a recuperação após o procedimento minimamente invasivo?
A alta costuma ocorrer em poucas horas ou no dia seguinte. Há indicação de fisioterapia precoce, controle da dor com analgésicos leves e restrição gradual de esforços por algumas semanas. A maior parte dos pacientes retoma atividades leves em dias e atividades normais em semanas, conforme orientação do especialista.
Quanto tempo leva para ver melhora da dor?
Muitos pacientes notam alívio nas primeiras 24–72 horas, mas a recuperação funcional completa pode levar semanas. Em alguns casos, melhora gradual ocorre ao longo de 2–3 meses com reabilitação adequada.
A técnica reduz a necessidade de internação prolongada?
Sim. Por ser menos agressiva, normalmente requer internação curta ou mesmo tratamento ambulatorial, diminuindo custos e risco de complicações relacionadas à permanência hospitalar.
Como devo me preparar para o procedimento?
O pré‑operatório inclui avaliação clínica, exames de imagem (ressonância ou tomografia), exames laboratoriais e orientações sobre jejum e suspensão de anticoagulantes quando necessário. O médico esclarece todas as dúvidas antes do dia do procedimento.
Quando devo procurar um especialista e agendar uma avaliação?
Procure um especialista se houver dor persistente, dor irradiada com formigamento ou fraqueza, perda sensorial ou impacto nas atividades diárias. Agende uma consulta com Dr. Marcus Torres Lobo, especialista em dor — https://form.respondi.app/45MWxiHe