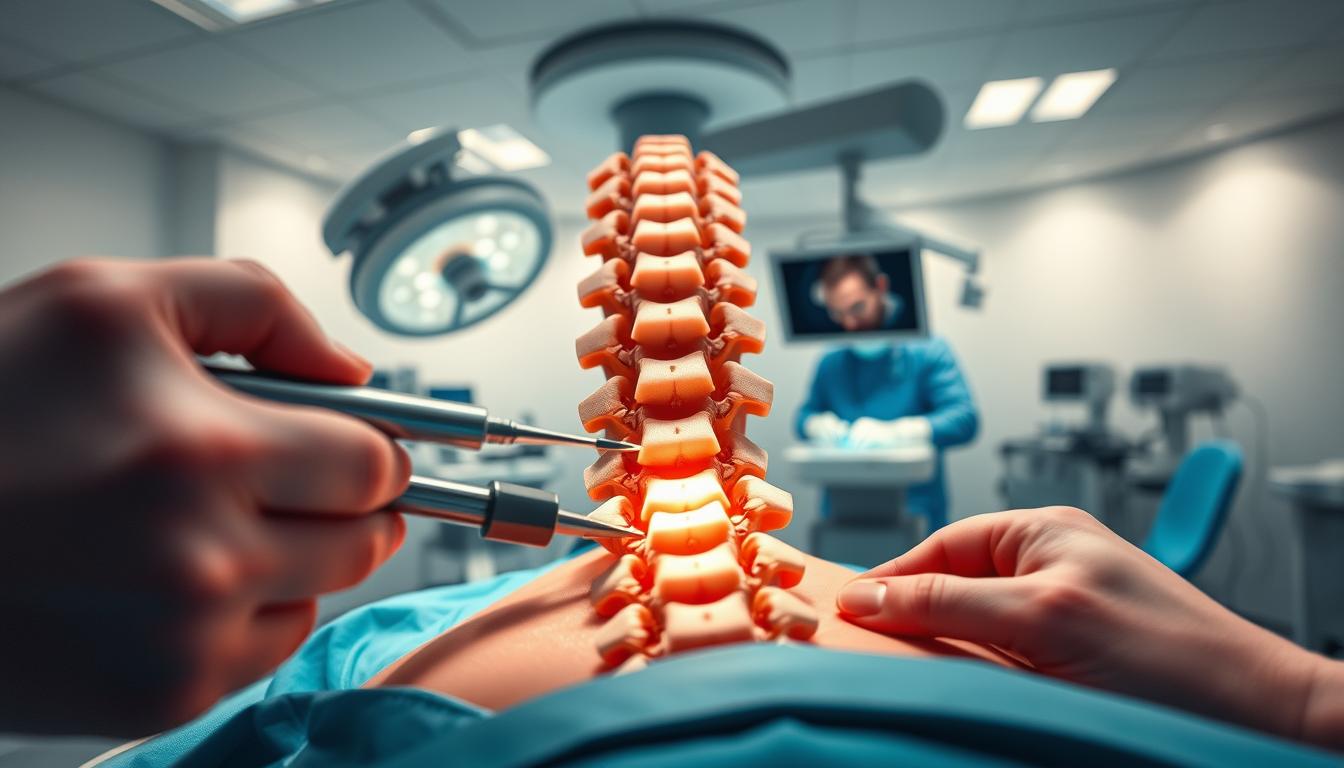
A hérnia de disco na coluna lombar e cervical surge com frequência devido à mobilidade dessas regiões. Muitos achados em exames não causam sintomas e, na maioria dos casos, há regressão espontânea em semanas a meses.
Técnicas minimamente invasivas usam incisões pequenas e dilatação muscular em vez de corte. Isso reduz sangramento, dor e tempo de internação. O paciente costuma ter alta no mesmo dia.
A abordagem permite visualização direta do local por microcâmera e atuação precisa sobre o disco que extravasa o núcleo pulposo, aliviando a compressão nervosa com menor agressão tecidual.
Nem todo achado em imagem exige cirurgia. A decisão considera sintomas, exame físico e impacto funcional. Quando indicado, o procedimento busca retorno seguro às atividades com recuperação mais rápida.
Saiba mais sobre cirurgia minimamente invasiva e a aplicação dessas técnicas na prática clínica.
Principais conclusões
- A maioria dos casos melhora com tratamento conservador.
- Técnicas minimamente invasivas reduzem sangramento e dor.
- A seleção do paciente é essencial para o sucesso do procedimento.
- Visualização por microcâmera aumenta a precisão da intervenção.
- Alta no mesmo dia e recuperação mais rápida são benefícios comuns.
O que é hérnia de disco extrusa e como ela afeta a coluna vertebral
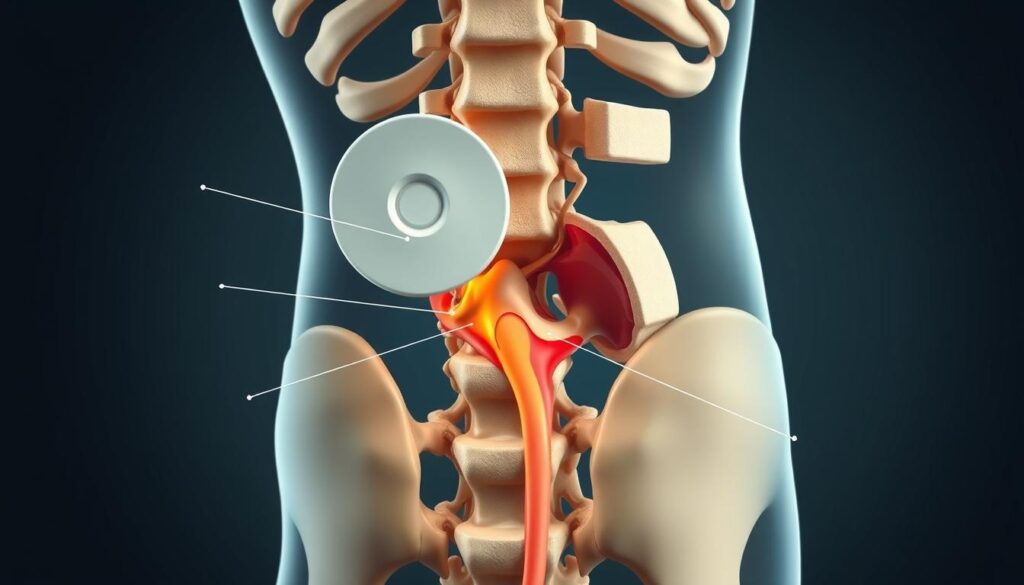
Hérnia de disco extrusa ocorre quando o núcleo pulposo atravessa uma fissura no anel fibroso e projeta‑se além do limite do disco, mantendo continuidade com ele. Esse deslocamento pode pressionar raízes nervosas no canal, causando dor irradiada, formigamento ou fraqueza.
Protrusão, extrusão e fragmento sequestrado
Protrusão é o abaulamento do disco sem ruptura franca do anel. Na extrusão o conteúdo ultrapassa o anel, porém ainda liga‑se ao disco. No fragmento sequestrado, parte do material fica solta no canal vertebral.
Regiões mais comuns e manifestações
As regiões mais afetadas são a lombar e a cervical, por serem mais móveis. A torácica sofre menos lesões.
- Cervical: dor que pode irradiar ao ombro e ao braço.
- Lombar: dor que desce para glúteo, perna e pé conforme a raiz comprimida.
A ressonância magnética é o padrão‑ouro para diagnóstico. Importante lembrar que muitas pessoas apresentam alterações em imagem sem sintomas. A correlação clínica é essencial. Procure avaliação urgente se houver perda de força progressiva, alterações esfinterianas ou dor intensa e súbita.
Endoscopia da coluna: conceito, técnica e tamanhos de incisão
A técnica endoscópica oferece acesso visual ampliado à coluna por uma abertura muito pequena. Uma cânula e câmera HD permitem identificar o disco e as raízes nervosas com imagem aumentada e iluminação dirigida.
Incisão puntiforme de 5–8 mm e visão por câmera HD
A incisão é puntiforme, geralmente 5–8 mm (em variações até 2 cm). Esse diâmetro basta para instrumentos e câmera, favorecendo cicatrização rápida e menor risco de infecção.
Dilatação muscular versus corte: mínima agressão tecidual
A técnica dilata a musculatura em vez de cortá‑la, preservando fibras e ligamentos. Menos sangramento e dor pós‑operatória resultam dessa preservação.
Tempo do procedimento e ambiente cirúrgico
O tempo varia entre 20 e 60 minutos, conforme região e complexidade. O ato ocorre em centro cirúrgico com equipe treinada. Em muitos casos há alta no mesmo dia.
“Movimentos precisos dos instrumentos sob visão direta permitem descompressão eficaz com mínima agressão tecidual.”
| Característica | Medida | Impacto |
|---|---|---|
| Incisão | 5–8 mm | Cicatrização rápida |
| Tempo | 20–60 min | Alta precoce |
| Anestesia | Sedação ou geral | Individualizada |
Endoscopia para hérnia extrusa: é viável?
A escolha do tratamento parte da correlação entre sintomas, exame físico e imagem. Quando a compressão neural persiste após tratamento conservador, a retirada por via minimamente invasiva surge como opção eficaz.
Critérios de seleção incluem evidência de compressão radicular, falha terapêutica clínica e fragmento com correlação anatômica clara. Nesses casos, a técnica pode oferecer resultados similares ou superiores às técnicas abertas, com menor agressão tecidual.
Quando indicar
- Hérnia disco com correlação clínica e dor/radiculopatia persistente.
- Sinais neurológicos progressivos ou perda funcional que justifiquem intervenção.
- Avaliação por médico especialista coluna que pese comorbidades e anatomia.
Limitações e exceções
Algumas situações exigem outro tipo cirurgia. Deformidades severas, instabilidade, tumores, infecções ou calcificação extensa podem tornar a via limitada.
“A decisão técnica prioriza segurança e expectativa de descompressão completa.”
Em casos selecionados, a endoscopia de coluna é versátil. O planejamento considera consistência e localização do fragmento, além do risco individual, para alinhar expectativas de alívio e recuperação.
Vantagens da cirurgia endoscópica da coluna em relação à cirurgia tradicional
A cirurgia endoscópica transforma a abordagem da coluna ao reduzir agressões aos tecidos e acelerar a recuperação.
Menos dor, menor sangramento e menor taxa de infecção. A incisão é inferior a 2 cm e a musculatura é dilatada, não cortada. Essa forma reduz a dor pós‑operatória e o sangramento. A cicatriz é discreta e o risco de infecção diminui.
Menos dor e menor manipulação neural
A retirada do fragmento do disco ocorre com instrumentos direcionados e visão ampliada. Isso preserva os nervos e reduz a chance de fibrose e dor residual.
Alta no mesmo dia e recuperação mais rápida
Em muitos casos há alta no mesmo dia. O retorno às atividades acontece de forma mais rápida que na cirurgia tradicional, beneficiando pacientes e reduzindo custos hospitalares.
Sedação como alternativa à anestesia geral
Em casos selecionados, o procedimento pode ser feito com sedação. Isso baixa riscos anestésicos em idosos e em pacientes com comorbidades, sem comprometer segurança e eficácia.
- Preservação das estruturas adjacentes mantém estabilidade regional.
- Precisão na retirada de fragmentos melhora descompressão das raízes.
- Resultados clínicos mostram alívio da dor e retorno funcional semelhantes ou superiores à via aberta.
“Técnicas minimamente invasivas buscam aliviar sintomas com menor impacto ao corpo.”
Indicações, contraindicações e avaliação do especialista
A indicação cirúrgica surge apenas quando o quadro clínico não melhora com medidas conservadoras e sinais de compressão se mantêm. Nessa minoria de casos, a decisão baseia‑se em exame, imagem e impacto funcional.
Falha do tratamento conservador e sintomas compressivos
Indicações clássicas: dor radicular persistente, déficit neurológico progressivo e falha do tratamento clínico correlacionados ao estudo por imagem. O médico especialista coluna analisa histórico, testes de força e sensibilidade e limitações nas atividades.
Condições que elevam o risco cirúrgico e exigem preparo
Existem contraindicações relativas e absolutas. Problemas clínicos descompensados, infecções, tumores e deformidades severas podem exigir outra via de acesso ou adiamento.
- Avaliação integral: exames laboratoriais, cardiorrespiratórios e liberação pré‑operatória.
- Comorbidades: pacientes com doenças cardíacas ou pulmonares demandam preparo e, muitas vezes, se beneficiam da cirurgia endoscópica pela menor agressão.
- Seleção de casos: essencial para bom resultado e construção de expectativas realistas com o especialista.
“A escolha técnica prioriza segurança, correlação clínica e expectativa de recuperação.”
O roteiro decisório vai do diagnóstico à documentação por imagem, passando por avaliação funcional e discussão das opções de tratamento. Quando ainda há margem para ganho clínico, mantêm‑se as medidas conservadoras antes de propor a cirurgia.
Diagnóstico por imagem e correlação clínica
A ressonância magnética oferece imagens detalhadas das estruturas neurais, essenciais para decisões clínicas precisas. Ela descreve o disco, as raízes e os tecidos moles da coluna vertebral com alta sensibilidade.
Ressonância magnética como padrão-ouro
Na RM avaliam‑se tamanho e localização da extrusão, conflito com estruturas nervosas e sinais de inflamação. Esses parâmetros orientam o médico especialista coluna na escolha do melhor procedimento.
Parâmetros úteis: extensão do material herniado, proximidade das raízes e alteração de sinal que sugira edema ou inflamação.
Por que algumas hérnias aparecem na imagem sem causar sintomas
Muitos achados em imagem não causam dor. O disco pode apresentar sinais de degeneração sem produzir sintomas clínicos. Por isso, a correlação entre imagem e exame físico é obrigatória.
Algumas lesões regridem com o tempo. Quando o processo inflamatório diminui, o corpo pode reabsorver o material do disco em semanas a meses. Assim, evitar intervenções desnecessárias protege o paciente.
“O laudo de imagem só tem valor pleno quando integrado à avaliação clínica feita por um especialista coluna.”
- Tomografia complementa quando há calcificação ou estreitamento ósseo evidente.
- Documentação por imagem é vital no planejamento do procedimento e na segurança operatória.
- Decisão terapêutica deve considerar funcionalidade e impacto no dia a dia.
Preparo pré-operatório e anestesia
O preparo pré‑operatório organiza exames, orientações e ajustes clínicos necessários antes da cirurgia. Isso reduz risco e facilita a alta no mesmo dia quando indicado.
Exames, jejum e consulta pré‑anestésica
Solicitam‑se exames laboratoriais, exame de urina, imagem atualizada e eletrocardiograma. Cada teste tem objetivo claro: avaliar função orgânica e segurança do procedimento.
Realiza‑se consulta com o anestesiologista para definir o tipo de anestesia mais seguro, considerando comorbidades e preferências do paciente. Jejum de 8 horas é recomendado.
Atenção a medicamentos e alergias
Informe todos os medicamentos em uso, inclusive fitoterápicos e anticoagulantes. Pode haver necessidade de ajuste ou suspensão.
Comunique alergias e problemas prévios; se preciso, há avaliação com cardiologia ou outros especialistas antes da liberação.
- Parar de fumar melhora cicatrização e reduz complicações respiratórias.
- Leve acompanhante, documentos e roupa confortável no dia da cirurgia endoscópica coluna.
- A preparação adequada contribui para recuperação mais rápida e menor tempo de internação.
“Preparação cuidadosa é parte vital do cuidado: prioriza segurança e acelera o retorno às atividades.”
Pós-operatório, alta e reabilitação
No pós‑operatório imediato, a mobilização precoce reduz risco de complicações e acelera a recuperação. A rotina é orientada pela equipe médica e pelo fisioterapeuta, sempre com supervisão.
Deambulação precoce e critérios de alta
A deambulação costuma iniciar 4–5 horas após o procedimento. O paciente caminha sob supervisão e recebe orientações sobre movimentos seguros.
Alta ocorre no mesmo dia ou no dia seguinte, se sinais vitais, dor controlada e função neurológica estiverem estáveis.
Retorno às atividades do dia a dia
O retorno às atividades cotidianas costuma ocorrer entre 5 e 10 dias, com liberação progressiva conforme evolução clínica.
Atividades leves e trabalho administrativo geralmente são permitidos entre 10 e 15 dias, após avaliação do especialista coluna.
Fisioterapia: estabilização, fortalecimento e ergonomia
A reabilitação foca mobilidade, estabilização do tronco, fortalecimento da musculatura de suporte da coluna e educação postural.
Movimentos devem ser reconstruídos gradualmente para evitar recidiva e melhorar a função do disco e das estruturas adjacentes.
“A reabilitação estruturada reduz dor e acelera o retorno às atividades com segurança.”
- Cuidados com a ferida: manter limpa e seca; pontos absorvíveis podem não precisar de retirada.
- Sinais de alerta: febre, aumento da dor, perda de força ou secreção no local — procurar equipe.
- Controle da dor: gelo local, analgésicos conforme prescrição e higiene do sono.
- Ergonomia: aprender posições seguras para tarefas domésticas e trabalho.
- Acompanhamento: consultas com o especialista coluna para liberação por fases e ajuste do plano de reabilitação.
| Item | Prazo típico | Observação |
|---|---|---|
| Deambulação | 4–5 horas | Iniciar sob supervisão |
| Alta | Mesmo dia ou dia seguinte | Critérios: dor controlada e estabilidade |
| Retorno atividades leves | 5–10 dias | Progressivo e individualizado |
| Trabalho/ativ. físicas | 10–15 dias | Depende da função e tipo de esforço |
Riscos, recidiva e como reduzir chances de retorno da hérnia
Complicações ocorrem em uma parcela pequena dos casos e exigem resposta rápida da equipe. A cirurgia minimamente invasiva na coluna tem risco global menor que a via aberta.
Complicações possíveis e suas taxas esperadas
Principais eventos: sangramento, infecção, lesão neural e reação à anestesia. A maioria é rara e tratada prontamente com medidas locais, antibiótico ou revisão cirúrgica quando necessário.
Recidiva em 4–9%: fatores de risco e prevenção
A recidiva de hérnia disco pode ocorrer em cerca de 4–9%. Fatores incluem degeneração avançada do disco, alta mobilidade da região lombar, obesidade e sobrecarga mecânica.
- Má postura, movimentos repetitivos e falta de fortalecimento aumentam risco.
- Reabilitação dirigida, fortalecimento do core e ajustes ergonômicos reduzem chances de retorno.
- Controle de peso e condicionamento aeróbico diminuem carga sobre o disco.
Sinais de alerta após alta: febre, piora neurológica ou dor desproporcional — contate a equipe imediatamente. Imagem de controle fica indicada se os sintomas persistirem.
| Item | Incidência/Impacto | Medida preventiva |
|---|---|---|
| Sangramento | Baixa | Hemostasia intraop. e monitorização |
| Infecção | Baixa | Antissepsia e antibiótico quando indicado |
| Recidiva | 4–9% | Reabilitação, postura e controle de peso |
Alguns casos recorrentes respondem bem a tratamento conservador; reintervenção fica reservada a sintomas refratários ou déficit neurológico progressivo. O seguimento programado consolida a recuperação e reduz incertezas.
Agende sua avaliação com especialista em dor
Procure avaliação especializada diante de dor irradiada persistente, fraqueza progressiva ou perda sensitiva. A avaliação clínica alinhada à imagem define o melhor plano terapêutico, que pode englobar tratamento clínico estruturado ou técnica minimamente invasiva.
Quando procurar um médico especialista em coluna e dor
- Se a dor não cede com medidas iniciais ou atrapalha o trabalho e o sono.
- Ao surgir formigamento, perda de força ou limitação funcional crescente.
- Quando o paciente já tentou fisioterapia e medicação sem alívio.
Agende sua consulta
Acolhimento e comunicação clara orientam a tomada de decisão. O especialista coluna e o médico especialista em dor ajustam analgesia, realizam infiltrações quando indicadas e avaliam candidaturas a cirurgia endoscópica coluna com precisão.
Agende uma consulta agora mesmo com a Dr. Marcus Torres Lobo, especialista em dor: Marcar consulta. Saiba mais sobre o trabalho do especialista em coluna neste link: Dr. Marcus Torres.
| Situação | O que esperar | Ação recomendada |
|---|---|---|
| Dor irradiada persistente | Avaliação clínica e imagem | Consulta com especialista |
| Déficit neurológico | Prioridade emergencial | Atendimento rápido e definição de procedimento |
| Falha do tratamento conservador | Planejamento individualizado | Discussão de opções clínico‑cirúrgicas |
“Avaliação especializada reduz risco de intervenções desnecessárias e melhora resultados.”
Conclusão
A decisão sobre intervenção na coluna deve priorizar segurança e impacto funcional.
Na maioria dos casos, o disco melhora com tratamento conservador e tempo; muitas hérnias disco podem regredir sem operação.
Quando a cirurgia se mostra necessária, a cirurgia endoscópica coluna oferece descompressão eficaz com menor agressão que a cirurgia tradicional, alta precoce e recuperação ágil.
A seleção cuidadosa de casos, a correlação clínica‑imagem e a adesão à fisioterapia aumentam as chances de sucesso e reduzem recidiva.
Mantenha postura adequada, fortalecimento e hábitos saudáveis para proteger o disco e a coluna vertebral.
Procure um médico especialista e discuta expectativas realistas. Veja um relato clínico de alívio e recuperação rápida neste relato de caso. Há caminhos eficazes e pouco invasivos para recuperar qualidade de vida.
FAQ
O que é uma hérnia de disco extrusa e como ela afeta a coluna vertebral?
A hérnia de disco extrusa ocorre quando o núcleo do disco intervertebral rompe o anel fibroso e projeta-se além dos limites do disco. Isso pode comprimir raízes nervosas ou a medula, causando dor local, dor irradiada (ciática ou cervicobraquialgia), formigamento e fraqueza. A gravidade depende da localização (cervical, torácica, lombar) e do grau de compressão.
Qual a diferença entre protrusão, extrusão e fragmento sequestrado?
Protrusão é um abaulamento do disco ainda contido pelo anel fibroso. Extrusão é quando o material discal rompe esse anel e se projeta para fora. Fragmento sequestrado ocorre quando um pedaço do núcleo se desprende e migra livremente no canal vertebral. Cada tipo tem implicações diferentes para sintomas e escolha do tratamento.
Como funciona a cirurgia endoscópica da coluna e qual o tamanho da incisão?
A técnica usa uma câmera HD e instrumentos especiais introduzidos por uma pequena incisão, geralmente puntiforme de 5–8 mm. A visualização direta permite remoção do material discal com mínima agressão dos tecidos. Em muitos casos há dilatação muscular ao invés de corte extensivo.
Quando uma hérnia extrusa é candidata à retirada por via endoscópica?
Candidatas ideais são hérnias com fragmentos acessíveis por via endoscópica, pacientes com sintomas compressivos claros e sem instabilidade vertebral significativa. A decisão é tomada após avaliação clínica, exame neurológico e imagem (ressonância magnética).
Quais são as limitações da técnica endoscópica e quando optar por outra cirurgia?
Limitações incluem hérnias muito grandes, múltiplos níveis envolvidos, instabilidade espinhal ou aderências pós‑operatórias extensas. Nesses casos, técnicas microcirúrgicas ou artrodese podem ser mais indicadas.
Quais as vantagens da cirurgia endoscópica em relação à cirurgia tradicional?
Vantagens incluem menor dor pós‑operatória, menor sangramento, menor risco de infecção, alta no mesmo dia em muitos casos e recuperação funcional mais rápida. Também há menor manipulação neural e menor chance de fibrose cicatricial.
É possível realizar o procedimento com sedação em vez de anestesia geral?
Sim. Em casos selecionados, pode-se optar por sedação associada a bloqueio local, reduzindo riscos da anestesia geral. A escolha depende do nível cirúrgico, paciente e avaliação anestésica prévia.
Quais são as contraindicações e fatores que elevam risco cirúrgico?
Contraindicações incluem instabilidade espinhal significativa, infecção ativa no local, coagulação descontrolada e condições médicas graves não estabilizadas. Tabagismo, obesidade e comorbidades aumentam o risco e exigem preparo.
Qual exame de imagem é padrão para diagnosticar a hérnia de disco?
A ressonância magnética é o padrão‑ouro por mostrar com precisão o disco, raízes nervosas e compressão neural. Tomografia e radiografias complementam quando necessário.
Por que algumas hérnias aparecem na ressonância sem causar sintomas?
Nem todo achado radiológico traduz dor. Muitas alterações degenerativas são assintomáticas; sintomas dependem de inflamação, compressão neural e resposta individual. Correlação clínica é essencial.
Como é o preparo pré‑operatório para cirurgia minimamente invasiva da coluna?
Inclui exames laboratoriais, avaliação cardiológica quando indicada, jejum conforme orientação anestésica e revisão de medicamentos (anticoagulantes e antiagregantes). A consulta pré‑anestésica esclarece riscos e plano anestésico.
O que fazer com medicamentos de uso contínuo antes da cirurgia?
Anticoagulantes e alguns anti‑inflamatórios devem ser suspensos conforme orientação médica. Outros medicamentos podem precisar de ajuste. Informe sempre alergias e tratamentos em uso ao especialista.
Como é o pós‑operatório imediato e quando o paciente recebe alta?
A deambulação precoce é encorajada. Muitos pacientes têm alta no mesmo dia ou no dia seguinte, dependendo do quadro clínico. Analgesia controlada e orientações de repouso relativo e cuidados com a ferida são fornecidas.
Quando é possível retomar atividades diárias e trabalho?
Em casos típicos, retorno gradual a atividades leves ocorre entre 5–10 dias. Atividades físicas intensas e trabalho pesado podem exigir semanas a meses, conforme evolução e liberação do especialista e da fisioterapia.
Qual o papel da fisioterapia na reabilitação pós‑operatória?
A fisioterapia foca estabilização lombar/cervical, fortalecimento muscular, correção postural e ergonomia. Ela reduz risco de recidiva e melhora funcionalidade a longo prazo.
Quais são os riscos e complicações esperadas da técnica endoscópica?
Complicações possíveis incluem infecção, lesão neural, sangramento e recorrência. As taxas são geralmente menores que na cirurgia aberta, mas variam conforme indicação e experiência do cirurgião.
Qual a taxa de recidiva e como reduzir as chances de retorno da hérnia?
Recidiva varia, frequentemente citada entre 4–9%. Fatores de risco incluem continuidade do tabagismo, sobrecarga mecânica, obesidade e técnica cirúrgica. Prevenção envolve reabilitação, controle de peso e mudanças de hábitos posturais.
Quando devo procurar um especialista em coluna e dor?
Procure avaliação se houver dor persistente por semanas, dor irradiada, perda sensorial, fraqueza progressiva ou alterações no controle esfíncter. Quanto mais precoce a avaliação, maior a chance de tratamento eficaz.
Como agendar uma consulta com um médico especialista em dor?
É possível agendar atendimento com o Dr. Marcus Torres Lobo, especialista em dor, pelo link: https://form.respondi.app/45MWxiHe. Na consulta, será feita avaliação clínica, revisão de exames e proposta de plano terapêutico individualizado.